Oftálmología pediátrica
y anejos oculares
Tratamientos - Vítreo - Retina
-
Desprendimiento de Retina
-
Membrana Epimacular
-
Agujero Macular
-
Edema Macular Traccional
-
Retinopatía Diabética
-
Traumatismos Oculares
-
Opacidades Vítreas
-
Degeneración Macular Asociada a la Edad (DMAE)
-
Distrofias Retinianas
-
Retinosis pigmentaria
-
Albinismo ocular
-
Distrofia macular juvenil de Best
-
Amaurosis congénita de Leber
-
Ceguera nocturna estacionaria congénita
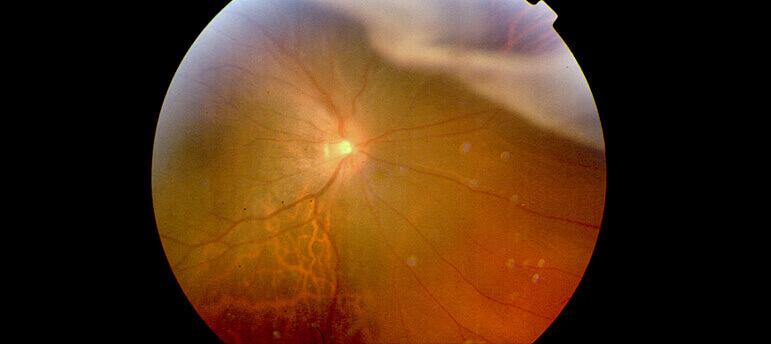
En esta cirugía actuamos sobre el vítreo, que es el gel transparente existente en el interior del globo ocular; y también sobre la retina que es la capa neurosensorial que tapiza la parte posterior del globo y que permite captar la imagen y enviarla al cerebro a través del nervio óptico.
Desde hace ya más de 30 años es posible intervenir el ojo desde su interior mediante las técnicas de vitrectomía, las cuales han permitido enormes avances en la cirugía de vítreo retina.
Hoy es posible intervenir desprendimientos de retina, opacidades del humor vítreo, sangrados en el humor vítreo, extracción de cuerpos extraños intraoculares, pelado de membranas epirretinianas…
Las patologías más frecuentes que se resuelven mediante la vitrectomía son:
el desprendimiento de retina (regmatógeno o traccional), los hemovítreos o sangrados en la cavidad vítrea (tan frecuentes en diabéticos) y la extracción de membranas epirretinianas.
Tres puertos de entrada en el globo ocular nos permiten mantener la presión constante, iluminar el fondo del ojo e introducir instrumentos de corte, aspiración, tracción…
Son intervenciones complejas y delicadas que se realizan bajo anestesia local y que no suelen exceder una hora, aunque en algunos casos se pueden prolongar bastante más.
Las técnicas de vitrectomía han evolucionado muchísimo en los últimos años de forma que permiten realizar intervenciones sin sutura, con una recuperación mucho más rápida que antaño y con unos instrumentos cada vez más precisos que permiten resolver patologías complejas, aumentando año tras año los perfiles de seguridad y eficacia.
Desprendimiento de retina
En el desprendimiento de retina el humor vítreo se deprende de la parte posterior del globo ocular y desgarra la retina produciéndose un desprendemiento de la misma lo cual conlleva una rápida pérdida de visión, por lo que conviene operar lo antes posible ya que de ello dependerá el pronóstico visual.
Normalmente utilizamos la técnica de vitrectomía posterior que permite separar el vítreo de la retina y extraerlo del globo ocular, eliminando por tanto las tracciones que produjeron el desprendimiento.
Posteriormente se sustituye el contenido de la cámara vítrea por aire, gas o aceite de silicona, que permitirán la reaplicación retiniana una vez han sido tratadas con laser aquellas zonas desgarradas o debilitadas.
Estas técnicas se pueden combinar con otras externas a nivel de esclera, como el cerclaje escleral, que consiste en un cinturón de silicona que se coloca en el ecuador del ojo para acercar la pared ocular a la retina interna.
En este tipo de patologías se produce una proliferación de las capas más internas de la retina lo cual va asociado a una tracción sobre la mácula que puede producir una importante pérdida visual o una distorsión de la visión.
Las técnicas de vitrectomía van a permitir eliminar estas capas más internas de la retina que se tornaron patológicas al proliferar, y que producen un arrugamiento de la mácula (membrana epimacular), rotura de la misma (agujero macular) o una inflamación debida a la tracción (edema macular).
Son técnicas delicadas pero que se realizan mediante entradas microscópicas que permiten el acceso al interior del globo ocular. En el caso del agujero macular es necesario realizar un posicionamiento mirando hacía abajo durante unos días después de la cirugía para que el gas inyectado pueda cerrar el agujero.
Retinopatía diabética
Los diabéticos pueden presentar lesiones retinianas con el paso de los años y en especial en aquellos casos en que el control de la diabetes es más deficiente.
En la retinopatía diabética se produce un aumento de permeabilidad de los vasos de la retina y una falta de riego, lo cual desembocará en proliferaciones vasculares que progresan hacía el vítreo y que traccionan de la retina pudiendo producir un desprendimiento de la misma, a la vez que se producen sangrados en el interior del ojo.
Son casos extremadamente graves y recurrimos a técnicas de vitrectomía para eliminar las opacidades creadas y las tracciones vítreo-retinianas. Normalmente se trata de cirugías complejas y en general conviene realizarlas precozmente cuando existan suficientes signos de deterioro de la retina.
La diabetes va a tener diversos órganos “diana”. Uno de ellos es la retina y puede producir pérdidas de visión, en muchos casos irreversibles, pudiendo acabar en ceguera. El mal control de diabetes y los altos niveles de azúcar en sangre producirán una progresiva alteración de la vascularización de la retina. Se produce un aumento de la permeabilidad de los vasos con una salida de plasma y hemorragias que afectarán a nuestra visión.
Con el tiempo se producen áreas de isquemia o falta de riego y puede desembocar en una retinopatía proliferante en la cual se producen sangrados masivos o incluso desprendimientos de retina.
La fotocoagulación con láser ha sido siempre el pilar del tratamiento de la retinopatía diabética. El láser ‘sacrifica’ zonas en las que hay falta de riego, o en otros casos destruyen puntos de exudación para favorecer el buen estado de las áreas vitales de la retina.
En los últimos años la aparición de los fármacos anti-angiogénicos administrados mediante inyecciones intravítreas, ha permitido grandes avances en el control de la retinopatía diabética. Podemos utilizar inyecciones de anti- VEGF, como Lucentis, Eylea o Avastin, de un modo similar a como se utilizan en el control de la DMAE.
También podemos utilizar fármacos anti-inflamatorios administrados de forma intravítrea. El Ozurdex es un corticoide que se inyecta en el interior del globo ocular. Es una ‘barrita’ que se va disolviendo y liberando el fármaco muy lentamente, aumentando así el efecto en el tiempo y reduciendo los efectos secundarios. La ventaja del Ozurdex frente a los AntiVEGF es que reducimos notablemente el número de inyecciones.
En cualquier caso será el oftalmólogo el que tendrá que sopesar las distintas opciones de tratamiento para lograr el mejor resultado. Sin olvidar que en estos casos es muy importante un buen control diabetológico por parte del paciente ya que la prevención será siempre la mejor situación.
Traumatismos oculares. Opacidades vitreas
En ocasiones se producen sangrados en el interior del globo ocular debido a traumatismos externos. En casos más graves puede haber rotura del globo ocular, desprendimiento de retina o incluso cuerpos extraños del exterior que se alojan en el globo ocular.
Podemos intervenir quirúrgicamente para intentar conservar la estructura del globo ocular, y en los casos más leves restablecer la visión.
Los flóculos o moscas volantes. Las opacidades del humor vítreo son normalmente leves y producen poca sintomatología a la que el paciente suele acostumbrarse rápidamente. Pero hay ocasiones en las que el paso del tiempo puede producir un importante deterioro de la transparencia del humor vítreo, lo cual genera una merma notable de la calidad visual.
Esto ocurre en especial con los desprendemientos del vítreo posterior, que producen una molesta sintomatología de moscas volantes que puede llegar a ser realmente incapacitante. Es poco habitual pero estos casos graves se pueden resolver con sencillas técnicas de vitrectomía.
DMAE
La degeneración macular asociada a la edad (DMAE) es la causa de ceguera irreversible más frecuente en nuestro medio.
Aparece normalmente después de los 65 años y el hecho de tener antecedentes familiares aumenta el riesgo. Es muy importante detectar precozmente los signos de la enfermedad para prevenir o tratar precozmente las complicaciones derivadas.
La forma más frecuente es la forma seca o atrófica en la cual se produce un deterioro lento y progresivo de las capas más externas de la mácula apareciendo parches atróficos o drusas que son acúmulos de materiales de desecho.
En la forma húmeda o exudativa se produce un ‘encharcamiento’ de la mácula debido a paso de fluido desde la capa más profunda (coroides). Los vasos de la coroides en su capa mas próxima a la retina (coriocapilar) proliferan atravesando la barrera existente entre retina y coroides y se convierten en membranas fibrovasculares. Los vasos de estas membranas, al ser más permeables dejan escapar líquido o sangre que se acumula debajo de la retina. En estos casos el deterioro visual es rápido y suele aparecer como borrosidad en la visión o como distorsión.
La rápida actuación puede suponer un freno rápido al deterioro y conservar así nuestros niveles de visión.
En la actualidad en tratamiento de la DMAE húmeda consiste en la inyección de fármacos intravítreos que van a actuar sobre las membranas neovasculares inhibiendo el crecimiento de vasos y disminuyendo la exudación macular.
Normalmente se realiza una fase inicial de carga con tres inyecciones con un mes de separación entre cada una. Posteriormente será el oftalmólogo el que marque la pauta según el avance o estabilice el proceso.
Existen múltiples fármacos para el tratamiento de la degeneración macular y todos tienen un perfil de seguridad y de eficacia bastante similar. En la actualidad inyectamos Lucentis (ranibizumab), Eylea (aflibercept) o Avastin (bevacizumab) y podemos conseguir en muchos casos una estabilización o mejora del proceso, o cuando menos un enlentecimiento del mismo.
Las inyecciones intravítreas son prácticamente indoloras y se realizan de forma ambulatoria.
Distrofias Retinianas
Las distrofias retinianas engloban un conjunto de patologías hereditarias, degenerativas y con afectación bilateral, causantes de una disminución paulatina de la agudeza visual que puede llegar a ser severa e incapacitante.
Según la Organización Mundial de la Salud, afectan al 3 % de la población, por lo que son consideradas enfermedades raras o hereditarias.
Su rasgo característico es la pérdida progresiva de fotorreceptores y otras células retinianas, lo que conlleva una alteración en la funcionalidad de la retina, que por lo general se hace evidente cuando la enfermedad se encuentra ya en una fase muy avanzada.
Se conocen más de 220 mutaciones de genes causantes de estas enfermedades. La genética de las distrofias retinianas es muy compleja, pues una patología puede estar relacionada con distintos genes, y a su vez, un mismo gen puede estar relacionado con distintas enfermedades.
La transmisión de unas generaciones a otras sigue diferentes patrones de herencia:
-Herencia autosómica dominante: Normalmente se da en todas las generaciones de una familia. Cada persona afectada tiene un progenitor afectado y un 50% de posibilidades con cada hijo de que éste herede el alelo mutado y desarrolle la enfermedad autosómica dominante.
-Herencia autosómica recesiva: Normalmente no se da en todas las generaciones de una familia. Cada persona afectada tiene generalmente ambos progenitores sanos pero portadores del alelo mutado. En los hijos de una pareja en la que ambos son portadores puede ocurrir:
—-50% de probabilidades de ser portadores de una copia del alelo alterado (no expresan enfermedad pero pueden transmitirla a su descendencia).
—-25% de probabilidades de tener dos copias del alelo alterado y desarrollar enfermedad autosómica recesiva.
—-25 % de probabilidades de heredar dos copias del alelo normal y no desarrollar la enfermedad ni ser portador.
-Herencia recesiva ligada al sexo (cromosoma X): Sólo padecen la enfermedad los hombres. Las probabilidades de tener un hijo afecto para una madre portadora son del 50 % y sus hijas tienen también el 50 % de probabilidades de ser portadoras.
El consejo genético es fundamental, para saber si existe riesgo de que en una familia pueda repetirse la enfermedad, o bien aparecer por primera vez alguna enfermedad hereditaria.
Retinosis pigmentaria
Es la distrofia retiniana más frecuente. Puede seguir cualquier patrón de herencia, sin embargo los casos esporádicos son los más frecuentes.
Los fotorreceptores principalmente afectados son los bastones, fundamentales en la visión nocturna, con la subsiguiente afectación de los conos, que son los fotorreceptores que nos permiten ver en condiciones de luminosidad e identificar los colores.
La edad de aparición es muy variable, siendo los síntomas más característicos: Nictalopia (mala visión nocturna, dificultad para adaptación a oscuridad o cambios luz-oscuridad), fotofobia (intolerancia anormal a la luz), disminución progresiva del campo visual que en estados avanzados conlleva visión ‘en túnel’.
Como hemos explicado antes, la causa es genética. Pero hay factores ambientales que pueden influir directamente sobre el gen. De tal manera que la evolución es muy distinta de unos pacientes a otros, incluso perteneciendo a la misma familia y teniendo la misma mutación genética conocida. Por lo tanto, predecir la evolución de la enfermedad es muy difícil.
El tratamiento se basa en enlentecer el proceso degenerativo protegiendo la retina de la luz solar, la administración de complejos vitamínicos y tratando las complicaciones (cataratas y edema macular).
Ayudar a los pacientes a hacer frente a las consecuencias sociales y psicológicas de la ceguera es una parte fundamental del tratamiento.
A día de hoy, se apuesta por la investigación de nuevas estrategias terapéuticas, como la terapia génica, basada en introducir material genético en las células para compensar genes anormales o para producir una proteína beneficiosa.
Se está desarrollando un estudio clínico multicéntrico europeo, que valora la eficacia del chip retiniano IRISRII. Es un implante retiniano reversible, que capta las imágenes proyectadas a la retina a través de una minicámara instalada en unas gafas que forman parte del sistema.
La retinosis pigmentaria puede aparecer como una enfermedad aislada, o también en el cuadro de una asociación sistémica, como el Síndrome de Usher, trastorno angustiante que combina ceguera con sordera profunda en niños.
Albinismo ocular
El albinismo es un grupo de alteraciones determinadas genéticamente que alteran la síntesis de melanina, presente en los ojos, piel y pelo.
Cuando sólo se afecta a nivel de los ojos, hablamos de Albinismo Ocular.
La agudeza visual se altera debido a la atrofia foveal (macular) acompañante en esta patología.
Fundus flavimaculatus y enfermedad de Stargard
Ambas patologías son variantes del mismo trastorno.
El fundus flavimaculatus aparece en la edad adulta, y puede ser una distrofia retiniana asintomática y descubrirse por casualidad si no hay afectación macular.
La enfermedad de Stargardt es la forma más frecuente de distrofia macular de inicio juvenil. Su pronóstico es malo, con una severa pérdida de agudeza visual.
Distrofia macular juvenil de Best
Enfermedad infrecuente, caracterizada por un acúmulo de pigmento a nivel macular que en estadios más avanzados simula la imagen de yema de huevo.
Ocasionalmente, en la vida adulta puede manifestarse una lesión macular con aspecto idéntico a la enfermedad de Best, que puede generar dudas diagnósticas.
En estos casos, los antecedentes familiares son negativos y no se ven afectadas otras pruebas diagnósticas como el electrooculografía.
Amaurosis congénita de Leber
Nombre que engloba el grupo de distrofias retinianas hereditarias que representan la causa genética más habitual de alteración visual en lactantes y niños.
Su pronóstico es muy malo, presentando ceguera al nacer o poco después, asociado a movimientos oculares anómalos.
Ceguera nocturna estacionaria congénita
Cuadro caracterizado por nictalopia en la infancia, y disfunción retiniana no progresiva.






